Ca stadializarea oricărui neoplasm, stadializarea cancerului de prostată este importantă pentru estimarea prognosticului și alegerea terapiei potrivite.
În determinarea stadiului clinic al tumorii se coroborează rezultatele de la examenul fizic, probe biologice, explorări imagistice şi biopsie. Există 2 scheme uzuale de stadializare pentru cancerul de prostată: sistemul TNM – care evaluează dimensiunile şi invazia tumorii, extensia la ganglionii limfatici loco-regionali şi metastazele la distanţă, şi sistemul Whitmore-Jewett.
Stadializarea TNM
Sistemul TNM defineşte gradul de extensie anatomică a bolii neoplazice şi constă în 3 componente: T – extensia tumorii primare, N – gradul de invazie a ganglionilor limfatici loco-regionali, M – prezenţa sau absenţa metastazelor la distanţă. În funcţie de stadiul TNM, se alege strategia terapeutică, se estimează prognosticul şi se evaluează răspunsul la tratament. Stadializarea TNM, fiind un sistem utilizat la nivel mondial, permite schimbul de informaţii între centrele de cercetare a bolilor neoplazice.
T: evaluarea tumorii primare
- Tx: nu poate fi evaluat gradul de extensie a tumorii primare
- T0: fără evidenţă de tumoră
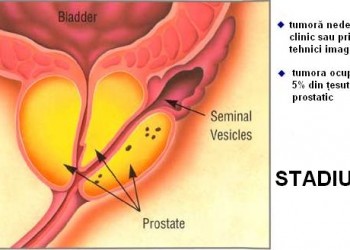
- T1: tumoră prezentă, dar nedetectabilă clinic sau prin tehnici imagistice
- T1a: tumoră descoperită incidental după rezecţia a mai puţin de 5% din ţesutul prostatic (rezecţia fiind efecuată pentru alte motive, ex. hipertrofia benignă de prostată)
- T1b: tumoră incidental descoperită după rezecţia a peste 5% din ţesutul prostatic
- T1c: tumoră descoperită în urma unei puncţii-biopsii efectuată pentru un nivel crescut al PSA (antigen specific prostatic)
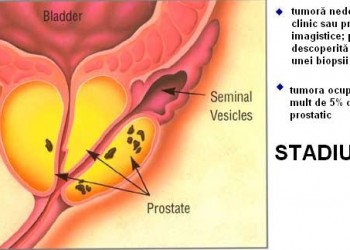
- T2: tumoră palpabilă la examinare, dar care nu s-a extins în afara prostatei
- T2a: tumora ocupă jumătate sau mai puţin de jumătate din unul dintre cei 2 lobi ai prostatei
- T2b: tumora ocupă mai mult de jumătate dintr-un singur lob
- T2c: tumora s-a dezvoltat în ambii lobi ai prostatei*
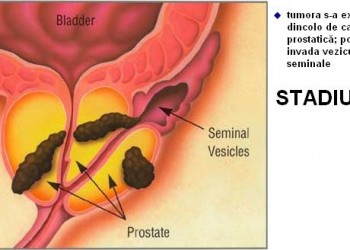
- T3: tumora depăşeşte capsula prostatei
- T3a: tumora s-a extins prin capsulă pe o singură parte sau prin ambele părţi
- T3b: tumora invadează una sau ambele vezicule seminale
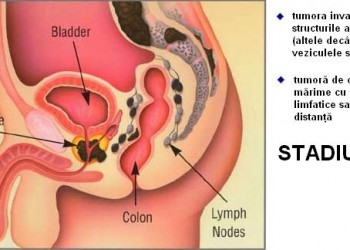
- T4: tumoră care a invadat alte structuri de vecinătate
* se vor încadra ca T2c tumorile care sunt palpabile în ambii lobi ai prostatei. Cele care se dovedesc a fi bilaterale doar la biopsie şi care nu pot fi palpate în ambii lobi nu vor fi încadrate ca T2c.
N: evaluarea ganglionilor limfatici loco-regionali
- Nx: ganglionii regionali nu pot fi evaluaţi
- N0: nu există invazie metastatică a ganglionilor regionali
- N1: există invazie metastatică a ganglionilor regionali
M: evaluarea metastazelor la distanţă
- Mx: nu pot fi evaluate metastazele la distanţă
- M0: nu există metastaze la distanţă
- M1: cu metastaze la distanţă
- M1a: există metastaze limfatice în alţi ganglioni decât cei regionali
- M1b: există metastaze osoase
- M1c: există metastaze în alte teritorii decât cel osos
G: evaluarea gradului histologic
Gradul histologic reprezintă aprecierea calitativă a gradului de diferenţiere a tumorii, exprimată prin comparaţia celularităţii tumorii cu cea a ţesutului normal de origine. Astfel, deosebim 4 stadii:
- Gx: nu poate fi estimat gradul de diferenţiere
- G1: tumoră bine diferenţiată (Gleason 2-4)
- G2: tumoră moderat diferenţiată (Gleason 5-6)
- G3-4: tumoră slab diferenţiată/nediferenţiată (Gleason 7-10)
S-a observat că există grupuri de pacienţi cu diferite combinaţii de stadii TNM, dar cu acelaşi prognostic şi aceeaşi indicaţie terapeutică. De aceea, s-a implementat şi gruparea pe stadii:
Stadiul |
T(umor) |
N(odes) |
M(etastasis) |
G(rade) |
|
Stadiul I |
T1a |
N0 |
M0 |
G1 |
|
Stadiul II |
T1a |
N0 |
M0 |
G2–4 |
|
T1b |
N0 |
M0 |
Orice G |
|
|
T1c |
N0 |
M0 |
Orice G |
|
|
T1 |
N0 |
M0 |
Orice G |
|
|
T2 |
N0 |
M0 |
Orice G |
|
|
Stadiul III |
T3 |
N0 |
M0 |
Orice G |
|
Stadiul IV |
T4 |
N0 |
M0 |
Orice G |
|
Orice T |
N1 |
M0 |
Orice G |
|
|
Orice T |
Orice N |
M1 |
Orice G |
Stadiul I descrie un cancer descoperit incidental după o biopsie efectuată pentru un alt motiv (hipertrofie benignă de prostată), celulele tumorale sunt asemănătoare celulelor normale iar prostata este normală la palpare. În stadiul II tuşeul rectal poate evidenţia o formaţiune la nivelul prostatei. În stadiul III tumora s-a extins dincolo de capsula prostatei şi poate fi palpată la suprafaţa glandei. În stadiul IV, tumora a invadat structuri de vecinătate, s-a răspândit la ganglioni limfatici sau în alte teritorii (metastaze la distanţă).
Scorul Gleason
Scorul Gleason se atribuie unui cancer prostatic pe baza aspectului microscopic al celulelor, în funcţie de gradul lor de diferenţiere. Un cancer de prostată cu un scor Gleason ridicat este mai agresiv şi are un prognostic mai prost. Sistemul a fost pus la punct de Donald F. Gleason, un anatomopatolog de la Minneapolis Veterans Affairs Hospital, SUA.
Pe o biopsie de ţesut prostatic recoltată transrectal sau pe piesa de excizie chirurgicală se vor efectua secţiuni microscopice care vor fi examinate de anatomopatolog. Acesta va conferi un grad pentru tumora cu cel mai apropiat aspect de cel examinat şi un alt grad pentru tumora cu următorul cel mai apropiat aspect de cel examinat. Primul grad trebuie să reprezinte aspectul majoritar al cancerului (peste 50% din pattern-ul total observat), iar cel de-al doilea trebuie să reprezinte aspectul minoritar (sub 50% dar peste 5% din pattern-ul total observat). Cele 2 grade însumate alcătuiesc scorul Gleason. Unii anatomopatologi atribuie şi un al treilea grad, pentru cancerele care prezintă şi un pattern terţiar (în general asociat cu o agresivitate mai mare). Astfel, o neoplazie 3+4 cu un grad terţiar 5 este mai agresivă decât una 3+4 fără grad terţiar 5.
Gradul Gleason este cunoscut şi ca pattern-ul Gleason, iar scorul Gleason şi ca suma Gleason. Gradul Gleason poate avea valori între 1 şi 5, gradul 5 având cel mai prost prognostic. Scorul Gleason poate avea valori între 2 şi 10, un scor de 10 având un prognostic foarte prost. Pentru un scor Gleason 7, o sumă 4+3 defineşte un cancer mai agresiv decât o sumă 3+4. Scorul Gleason 9 este considerat a fi expresia unei neoplazii lafel de agresive ca una cu un scor 10.
Interpretarea gradelor Gleason:
- Gradul 1 – ţesutul canceros este foarte asemănător cu ţesutul prostatic normal. Glandele sunt mici, bine delimitate şi fără spaţii largi între ele.
- Gradul 2 – ţesutul canceros prezintă glande bine delimitate, dar acestea sunt de dimensiuni mai mari şi sunt mai spaţiate.
- Gradul 3 – ţesutul canceros prezintă celule mai întunecate care depăşesc structura glandulară şi invadează ţesutul învecinat.
- Gradul 4 – ţesutul canceros prezintă foate puţine glande, iar celulele tumorale invadează ţesutul invecinat.
- Gradul 5 – glandele sunt absente.
Interpretarea scorului Gleason:
- Gleason 3+3: tumoră cu grad redus (prognostic favorabil)
- Gleason 3+4 / 3+5: tumoră majoritar cu grad redus, dar şi cu zone de grad înalt
- Gleason 4+3 / 5+3: tumoră majoritar cu grad înalt, dar şi cu zone de grad redus
- Gleason 4+4 / 4+5 / 5+4 / 5+5: tumoră de grad înalt (prognostic infaust)
Stadializarea Whitmore-Jewett
Sistemul Whitmore-Jewett este similar sistemului TNM, având stadii aproximativ echivalente. Sunt folosite litere în loc de cifre pentru gruparea în stadii:
- A: tumoră prezentă, dar nedecelabilă clinic; tumoră descoperită incidental
- A1: ţesutul canceros este similar parenchimului prostatic normal şi este localizat doar la nivelul unor mici fragmente dintr-un lob.
- A2: există o extensie mai mare a cancerului.
- B: tumoră palpabilă la examenul fizic prin tuşeu rectal dar care nu s-a dezoltat dincolo de capsula prostatică
- BIN: tumora este palpabilă, nu ocupă un lob întreg şi este înconjurată de ţesut normal
- B1: tumora este palpabilă şi nu ocupă un lob întreg
- B2: tumora este palpabilă şi ocupă un lob întreg sau ambii lobi
- C: tumora s-a extins dincolo de capsulă
- C1: tumora s-a extins dincolo de capsulă dar nu invadează veziculele seminale
- C2: tumora invadează veziculele seminale
- D: tumora s-a extins la alte organe
Grupuri de risc
Stadializarea TNM singură nu este suficientă pentru alegerea tratamentului optim. În stabilirea celei mai adecvate terapii se apelează la categoria grupurilor de risc, care sunt definite pe baza evaluării extensiei tumorii (T), stabilirii scorului Gleason şi determinării PSA. Riscul poate fi scăzut, intermediar sau înalt. Riscul este un predictor util pentru extensia extraprostatică a tumorii.
- Risc scăzut: T2a sau mai mic, PSA sub 10 ng/ml, scor Gleason 6 sau mai mic (aceşti pacienţi pot fi trataţi prin prostatectomie sau radioterapie)
- Risc intermediar: T2b, PSA 10-20 ng/ml, scor Gleason 7 (aceşti pacienţi beneficiază de radioterapie, o perioadă scurtă – sub 6 luni – de supresie hormonală cu analog de GnRH )
- Risc înalt: T2c, PSA peste 20 ng/ml, scor Gleason 8 (această categorie de pacienţi trebuie să facă radioterapie şi supresie hormonală pe durată lungă de timp)

